Современная система лечебно эвакуационных мероприятий. Характеристики современной системы лечебно-эвакуационного обеспечения войск
Лечебно-эвакуационные мероприятия являются важнейшей составной частью медицинского обеспечения боевых действий войск. Они включают своевременный розыск и сбор раненых и больных на поле боя, последовательное и преемственное оказание им медицинской помощи в сочетании с эвакуацией на те этапы, где будет обеспечено эффективное их лечение и быстрейшее восстановление бое- и трудоспособности.
В основу медицинского обеспечения боевых действий войск в современной войне, если ее удастся развязать империалистам, будет положена система этапного лечения раненых и больных с эвакуацией их по назначению. Эта система, сложившаяся в период Великой Отечественной войны, в основном отвечает современным требованиям и обеспечивает успешное выполнение стоящих перед медицинской службой задач. Ее реализация требует соблюдения следующих основных принципов:
приближения сил и средств медицинской службы к районам (рубежам) возникновения наибольших санитарных потерь в целях проведения в предельно сжатые сроки основных лечебно-эвакуационных мероприятий;
создания необходимой группировки сил и средств медицинской службы на направлении главного удара войск, своевременного ее выдвижения и развертывания в назначенных районах; постоянной готовности медицинских подразделений, частей и учреждений к осуществлению лечебно-эвакуационных мероприятий при ликвидации последствий применения противником средств массового поражения, дифференцированного подхода к определению объема медицинской помощи, исходя из оперативной и медицинской обстановки для достижения оптимальных результатов имеющимися силами и средствами;
организации эвакуации за пределы фронта раненых и больных, требующих длительного лечения или не подлежащих возврату в строй.
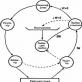
Современной системой лечебно-эвакуационных мероприятий предусматривается расчленение медицинской помощи раненым и больным на ее отдельные виды, которые последовательно оказываются по мере эвакуации раненых и больных от места, где получено ранение (наступило заболевание), к месту окончательного лечения (рис. 6).
Под видом медицинской помощи понимают определенный перечень лечебно-профилактических мероприятий, проводимых при поражениях (ранениях и заболеваниях) личным составом войск и медицинской службой на поле боя и этапах медицинской эвакуации. Вид медицинской помощи определяется местом оказания ее, подготовкой лиц, ее оказывающих, и наличием необходимого оснащения.
В настоящее время предусматриваются следующие виды медицинской помощи: первая медицинская помощь, доврачебная (фельдшерская) помощь; первая врачебная помощь, квалифицированная медицинская помощь, специализированная медицинская помощь.
Первая медицинская помощь оказывается санитарами и санитарными инструкторами, а также самим раненым и больным (самопомощь) или товарищами (взаимопомощь) обычно на месте ранения или заболевания. В Великой Отечественной войне первая медицинская помощь оказывалась в 53% случаев санитарами и санитарными инструкторами рот, в 5,9% -- в порядке самопомощи, в 32,3% -- взаимопомощи, в 2,6% -- фельдшерами батальонов, в 6,2% -- врачами частей; в 84,4% случаев она оказывалась на поле боя.
Первую медицинскую помощь оказывают с целью временного устранения явлений, угрожающих жизни раненого (больного), и предупреждения развития опасных для жизни осложнений.
Она включает:
извлечение раненых из-под завалов, из танков, боевых машин;
тушение горящего обмундирования;
введение обезболивающего средства при помощи шприца-тюбика;
устранение асфиксии путем освобождения верхних дыхательных путей от слизи, крови и возможных инородных тел. При западении языка, рвоте, обильном носовом кровотечении пострадавшего укладывают на бок. При асфиксии вследствие западения языка последний прокалывают булавкой, которую фиксируют бинтом к шее или подбородку. В случае остановки дыхания производят искусственную вентиляцию легких с помощью S-образной трубки или методом рот в рот (рот в нос);
временную остановку наружного кровотечения всеми доступными средствами: наложение кровоостанавливающего жгута (стандартного или импровизированного), давящей повязки, пальцевое прижатие магистральных сосудов; наложение асептической повязки на рану и ожоговую поверхность, а при открытом пневмотораксе -- окклюзионной повязки с использованием оболочки пакета перевязочного индивидуального (ППИ);
иммобилизацию поврежденной конечности простейшими средствами;
надевание противогаза при нахождении на зараженной местности;
введение антидотов пораженным химическим оружием;
дегазацию зараженных участков кожи и прилегающих участков обмундирования жидкостью индивидуального противохимического пакета (ИПП);
дачу антибиотиков, противорвотных средств из аптечки индивидуальной (АИ);
применение глазных лекарственных пленок (ГЛП) при повреждении глаз.
При оказании первой медицинской помощи в первую очередь должны использоваться медицинские средства, имеющиеся у раненого.
Доврачебная помощь оказывается фельдшером медицинского пункта батальона (МПБ) в целях борьбы с угрожающими жизни расстройствами. В дополнение к первой медицинской помощи доврачебная помощь предусматривает:
устранение асфиксии (туалет полости рта и носоглотки, при необходимости введение воздуховода, ингаляция кислорода, искусственная вентиляция легких ручным дыхательным аппаратом);
контроль за правильностью и целесообразностью наложения жгута, наложение жгута при продолжающемся кровотечении;
наложение и исправление неправильно наложенных повязок;
введение обезболивающих средств;
улучшение транспортной иммобилизации с использованием табельных средств;
повторное введение антидотов по показаниям;
дополнительная дегазация открытых участков кожи и прилегающих к ним участков обмундирования;
обогревание раненых и больных при низкой температуре воздуха, горячее питье (за исключением раненных в живот) в зимнее время;
по показаниям -- введение симптоматических сердечнососудистых средств и препаратов, стимулирующих дыхание.
Первая врачебная помощь оказывается врачом на МПП, а иногда и в омедб в целях устранения последствий поражения (заболевания), угрожающих жизни раненого или больного, предупреждения развития опасных для жизни осложнений (шок, раневая инфекция) и подготовки раненых и больных к дальнейшей эвакуации.
Полный объем первой врачебной помощи состоит из мероприятий, которые должны проводиться в неотложном порядке, и мероприятий, проведение которых может быть отсрочено.
Неотложные мероприятия показаны при состояниях, угрожающих жизни раненых и больных. Они включают:
устранение асфиксии (отсасывание слизи, рвотных масс и крови из верхних дыхательных путей, введение воздуховода, прошивание языка, отсечение или подшивание свисающих лоскутов мягкого неба и боковых отделов глотки, трахеостомия по показаниям, искусственная вентиляция легких, наложение окклюзионной повязки при открытом пневмотораксе, пункция плевральной полости или торакоцентез при напряженном пневмотораксе);
остановку наружного кровотечения (прошивание сосуда в ране или наложение зажима на кровоточащий сосуд, контроль за правильностью и целесообразностью наложения жгута или наложение жгута при наличии показаний);
проведение противошоковых мероприятий (переливание крови и кровезаменителей при значительном обескровливании; проведение новокаиновых блокад и введение обезболивающих средств, инъекции сердечно-сосудистых средств;
отсечение конечности, висящей на лоскуте мягких тканей;
катетеризацию или капиллярную пункцию мочевого пузыря с эвакуацией мочи при задержке мочевыделения;
проведение мероприятий, направленных на устранение десорбции ОВ с обмундирования и позволяющих снять противогаз с поступающих из очага химического поражения (частичная санитарная обработка, смена обмундирования и др.);
введение антидотов, противосудорожных, бронхорасширяющих и противорвотных средств;
дегазацию раны при заражении ее стойкими ОВ;
промывание желудка при помощи зонда в случае попадания ОВ в желудок;
применение антитоксической сыворотки при отравлении бактериальными токсинами и неспецифическую профилактику при поражении БО.
Неотложные мероприятия первой врачебной помощи выполняются преимущественно в перевязочной МПП.
К мероприятиям первой врачебной помощи, которые могут быть отсрочены, относятся:
устранение недостатков первой медицинской и доврачебной помощи (исправление повязок, улучшение транспортной иммобилизации);
смена повязки при загрязнении раны РВ; проведение новокаиновых блокад при повреждениях средней тяжести;
инъекции антибиотиков и серопрофилактика столбняка при открытых травмах и ожогах;
назначение различных симптоматических средств при состояниях, не представляющих угрозы жизни пораженного.
Сокращение объема первой врачебной помощи осуществляется за счет отказа от выполнения мероприятий второй группы.
Квалифицированная медицинская помощь оказывается врачами-хирургами (квалифицированная хирургическая помощь) и терапевтами (квалифицированная терапевтическая помощь) в отдельном медицинском батальоне (отдельном медицинском отряде -- ОМО), а также в лечебных учреждениях ГБ. Цель ее -- устранение тяжелых, угрожающих жизни последствий поражения (асфиксия, судороги, коллапс, отек легких, острая почечная недостаточность и т. д.), а также проведение мероприятий, предупреждающих развитие вероятных осложнений и обеспечивающих дальнейшую эвакуацию раненых и больных.
По срочности оказания мероприятия квалифицированной хирургической помощи делятся на три группы.
Первая группа -- неотложные хирургические вмешательства и другие мероприятия, невыполнение которых может привести к смерти раненого в ближайшие часы. К ним относятся:
устранение асфиксии и восстановление адекватного дыхания;
окончательная остановка внутреннего и наружного кровотечения;
комплексная терапия острой кровопотери, шока, травматического токсикоза;
лечение анаэробной инфекции;
хирургическая обработка и ушивание ран при открытом пневмотораксе, торакоцентез при клапанном пневмотораксе;
лапаротомия при проникающих ранениях и закрытой травме живота с повреждением внутренних органов, при внутрибрюшинном повреждении мочевого пузыря и прямой кишки;
ампутация при отрывах и массивных разрушениях Конечностей;
декомпрессивная трепанация черепа при ранениях и повреждениях, сопровождающихся сдавлением головного мозга;
хирургическая обработка переломов длинных трубчатых костей с обширным разрушением мягких тканей.
Вторая группа -- вмешательства, несвоевременное выполнение которых может привести к возникновению тяжелых осложнений:
наложение надлобкового свища при повреждении уретры и противоестественного заднего прохода при внебрюшинном повреждении прямой кишки;
хирургическая обработка ран при переломах длинных трубчатых костей, не сопровождающихся обширным разрушением мягких тканей;
восстановление проходимости магистральных артерий конечностей;
некротомия при глубоких циркулярных ожогах груди и конечностей, не вызывающих расстройства дыхания или кровообращения;
ампутация при ишемическом некрозе конечности;
первичная хирургическая обработка ран, зараженных OB, PB, а также ран со значительным повреждением мягких тканей.
Третья группа -- операции, отсрочка которых при условии применения антибиотиков не обязательно приведет к возникновению осложнений:
первичная хирургическая обработка ран мягких тканей (кроме ран, не подлежащих хирургической обработке);
первичная обработка ожогов;
наложение пластиночных швов при лоскутных ранениях лица;
лигатурное связывание зубов при переломах нижней челюсти с дефектом.
При полном объеме квалифицированной хирургической помощи выполняются мероприятия всех трех групп. Сокращение объема квалифицированной хирургической помощи осуществляется за счет отказа от выполнения мероприятий третьей группы, а в крайних случаях -- и второй группы. При этом принимаются меры к незамедлительной эвакуации таких раненых в лечебные учреждения ГБ, где хирургическая помощь будет оказана им в исчерпывающем объеме. После неотложных операций раненые нуждаются во временной госпитализации, продолжительность которой зависит от характера поражения, произведенного оперативного вмешательства и вида эвакуационного транспорта.
Мероприятия квалифицированной терапевтической помощи разделяются на неотложные и мероприятия, выполнение которых может быть отсрочено.
Первая группа мероприятий включает:
введение антидотов и противоботулинической сыворотки;
комплексную терапию острой сердечно-сосудистой недостаточности и различных нарушений сердечного ритма;
лечение токсического отека легких;
проведение кислородной терапии и искусственной вентиляции легких при асфиксии;
введение десенсибилизирующих, противорвотных, противосудорожных и бронхолитических средств;
комплексную терапию острой почечной недостаточности,
применение транквилизаторов, нейролептиков при острых реактивных состояниях.
Ко второй группе относятся:
введение антибиотиков и сульфаниламидов с профилактической целью;
гемотрансфузии с заместительной целью;
применение симптоматических медикаментозных средств;
витаминотерапия;
проведение физиотерапевтических процедур и т. д.
Полный объем квалифицированной терапевтической помощи включает мероприятия первой и второй групп. При сокращении объема медицинской помощи осуществляются мероприятия только первой группы.
Специализированная медицинская помощь оказывается врачами-специалистами в лечебных учреждениях ГБ, имеющих специальное оснащение. Специализация медицинской помощи является одной из характерных черт современной системы медицинского обеспечения боевых действий войск. Она достигается включением в состав ГБ штатных специализированных госпиталей, а также специализацией общехирургических и терапевтических госпиталей за счет придания им соответствующих групп специализированной медицинской помощи. В госпитальных базах предусматривается оказание специализированной медицинской помощи следующим контингентам:
раненным в голову, шею, позвоночник (нейрохирургическая, стоматологическая, офтальмологическая и отоларингологическая медицинская помощь);
раненным в грудь, живот и таз;
раненным с переломами длинных трубчатых костей и повреждением крупных суставов;
обожженным;
легкораненым и легкобольным;
пораженным ионизирующим излучением;
пораженным ОВ;
неврологическим больным, контуженным и лицам с психическими расстройствами;
общесоматическим больным;
больным с кожными и венерическими заболеваниями;
инфекционным больным;
больным туберкулезом;
женщинам при ранениях и заболеваниях женских половых органов.
Медицинская помощь раненым и больным (кроме первой медицинской и доврачебной помощи) и их лечение осуществляются на медицинских пунктах и в лечебных учреждениях, развернутых, как правило, в определенной последовательности от фронта в тыл и получивших наименование этапов медицинской эвакуации. Под этапом медицинской эвакуации понимают силы и средства медицинской службы, развернутые на путях медицинской эвакуации для приема, сортировки раненых и больных, оказания им медицинской помощи, лечения и подготовки их по показаниям к дальнейшей эвакуации. Основными этапами медицинской эвакуации являются МПП, омедб или ОМО, лечебные учреждения ГБ. Этапом медицинской эвакуации можно считать и МПБ, если он развернут для работы на месте.
Независимо от роли в системе медицинского обеспечения войск этапы медицинской эвакуации выполняют следующие общие для каждого из них задачи:
прием, регистрацию, медицинскую сортировку поступающих раненых и больных;
проведение по показаниям санитарной обработки раненых и больных, дезинфекции, дезактивации и дегазации их обмундирования и снаряжения;
оказание раненым и больным медицинской помощи;
стационарное лечение раненых и больных (начиная с омедб);
подготовку к эвакуации раненых и больных, подлежащих лечению на последующих этапах;
изоляцию инфекционных больных.
Для решения этих задач на каждом этапе медицинской эвакуации предусматривается развертывание соответствующих функциональных подразделений.
В МПП и омедб (ОМО) развертывается сортировочно-эвакуационное отделение, где осуществляются прием и медицинская сортировка раненых и больных, а также сосредоточиваются раненые и больные, подлежащие эвакуации на последующие этапы медицинской эвакуации. В госпиталях для приема и медицинской сортировки поступающих раненых и больных развертывается приемно-сортировочное отделение. В составе этих отделений имеются функциональные подразделения, в которых производятся санитарная обработка раненых и больных, дезактивация и дегазация их обмундирования и снаряжения: площадка специальной обработки МПП и отделение специальной обработки омедб (ОМО) и госпиталей. Для оказания медицинской помощи раненым и больным развертываются перевязочная в МПП, операционно-перевязочные отделения, отделения реанимации и интенсивной терапии в омедб (ОМО), госпиталях. Стационарное лечение раненых и больных проводится в омедб (ОМО) и военных госпиталях, для чего развертываются различные функциональные подразделения (госпитальное отделение омедб, лечебные отделения госпиталей, лаборатория, стоматологические кабинеты и т. д.). Кроме того, развертываются аптека, изоляторы для временного размещения инфекционных больных, оборудуются места для размещения личного состава, хозяйственных подразделений. Этапы медицинской эвакуации развертываются на таком удалении от действующих войск и перемещаются за ними с таким расчетом, чтобы обеспечить своевременное оказание медицинской помощи раненым и больным. Оптимальные сроки оказания первой врачебной помощи--4--5 ч, 1 квалифицированной -- 8--12 ч с момента ранения.
Районы для размещения этапов медицинской эвакуации выбирают с учетом конкретных условий обстановки. Развертываться они должны вблизи путей подвоза и эвакуации, по возможности в стороне от объектов вероятного воздействия противника артиллерией, авиацией и ракетно-ядерными средствами (пунктов управления войсками, районов размещения ракетных частей, резервов и т. д.), в районах, где обеспечиваются хорошая их маскировка, защита, охрана и оборона. На путях, ведущих к этапам медицинской эвакуации, устанавливаются видимые днем и ночью указатели (пикетажные знаки), а при необходимости выставляются посты регулирования. О месте (районе) размещения этапов медицинской эвакуации своевременно докладывают старшему медицинскому начальнику и информируют нижестоящие звенья медицинской службы.
На каждом этапе медицинской эвакуации оказывается определенный вид медицинской помощи: на медицинском пункте полка -- первая врачебная помощь, в отдельном медицинском батальоне (ОМО) -- квалифицированная медицинская помощь, в госпиталях -- специализированная медицинская помощь. Совокупность лечебно-профилактических мероприятий, осуществляемых на этапе медицинской эвакуации, составляет объем медицинской помощи. Он не является постоянным и может изменяться в зависимости от обстановки. Объем медицинской помощи для этапов медицинской эвакуации устанавливается и изменяется старшим медицинским начальником: для МПП-- начальником медицинской службы соединения, для омедб (ОМО) -- начальником медицинской службы объединения. В случаях, не терпящих отлагательств, объем медицинской помощи может быть уточнен для МПП начальником медицинской службы полка, а для омедб-- начальником медицинской службы соединения. Об этом немедленно докладывают старшему медицинскому начальнику. Изменение объема медицинской помощи может быть как в сторону его сокращения, так и в сторону расширения. Сокращение обусловливается, как правило, несоответствием возможностей этапа медицинской эвакуации по оказанию медицинской помощи количеству поступающих раненых и больных, а также изменениями боевой обстановки, необходимостью срочного перемещения этапа медицинской эвакуации и т. д. Сокращение объема медицинской помощи следует считать крайне вынужденным мероприятием, которое отражается на состоянии раненых (пораженных), а также на работе последующего этапа, где объем работы увеличится.
Расширение объема медицинской помощи на этапе медицинской эвакуации может происходить при усиления его силами и средствами старшего медицинского начальника либо при затруднении эвакуации раненых и больных на последующие этапы.
Чрезвычайно важными в современной системе этапного лечения с эвакуацией по назначению являются преемственность и последовательность в проведении лечебно-профилактических мероприятий на этапах медицинской эвакуации. Достигается это прежде всего единым пониманием патологических процессов, происходящих в организме при современной боевой травме и болезнях, а также едиными взглядами на их лечение и профилактику. С этой целью в мирное время при подготовке врачей проводится изучение регламентирующих документов военно-медицинской службы, разработанных на основе современных представлений о характере боевой травмы и методах ее лечения.
Преемственность и последовательность предполагают соблюдение единых принципов лечения и наращивания лечебно-профилактических мероприятий на этапах медицинской эвакуации. Так, во время Великой Отечественной войны при проникающих ранениях черепа первичная хирургическая обработка в соответствии с установившимся положением переносилась из войскового района, где не было возможности обеспечить нейрохирургическую помощь, рентгенологическое исследование и послеоперационную госпитализацию, в армейский специализированный хирургический полевой подвижный госпиталь. В войсковом районе хирургические вмешательства на черепе производились только по жизненным показаниям в случаях угрожающих кровотечений и резкого нарастания внутричерепного давления. Оперируемость раненных в череп с повреждением костей составила на дивизионных медицинских пунктах в 1944--1945 гг. 0,3--0,6%. При проведении хирургических операций предусматривалась возможность повторного вмешательства в лечебных учреждениях армейского или фронтового тыла. Поэтому рассечение или иссечение кожной раны производилось таким образом, чтобы вновь образованная операционная рана могла быть включена в будущий дополнительный разрез или в единый кожный лоскут, если возникнет необходимость закрыть обширный костный дефект.
Преемственность и последовательность в проведении лечебно-эвакуационных мероприятий могут быть достигнуты при условии четкого ведения медицинской документации, позволяющей медицинскому персоналу знать о состоянии раненых и больных на предыдущих этапах медицинской эвакуации и проведенных лечебно-профилактических мероприятиях. Наибольшее значение для обеспечения последовательности в оказании медицинской помощи раненым и больным имеют такие документы персонального медицинского учета, как «Первичная медицинская карточка» и «История болезни».
Первичная медицинская карточка (см. приложение 2) заполняется на всех раненых и больных, выбывших из строя в связи с ранением или заболеванием на срок не менее одних суток, при первом оказании им врачебной помощи, т. е. на МПП или в омедб (ОМО). В госпитале Первичную медицинскую карточку заводят только на тех раненых и больных, которые поступают в госпиталь, минуя предыдущие этапы медицинской эвакуации, не подлежат лечению в данном госпитале и после оказания медицинской помощи будут эвакуированы в другое лечебное учреждение.
В карточке отмечается наименование медицинского пункта (учреждения), выдавшего карточку, анкетные данные раненого или больного, время ранения (заболевания), характер поражения, диагноз, оказанная медицинская помощь, порядок, способ и очередность эвакуации. Имеющиеся по краям карточки цветные полосы предназначены для информации следующего этапа медицинской эвакуации о неотложных мероприятиях, в которых нуждается раненый или больной. Оборотная сторона медицинской карточки используется для отметок о проведенных лечебных мероприятиях на последующих этапах медицинской эвакуации. Заполнение карточки продолжается до того момента, когда на раненого или больного заводится история болезни, при этом карточку вклеивают в историю болезни. Первичная медицинская карточка раненого или больного, оставленного для лечения на МПП (на срок не более 5 сут), используется как история болезни. В этом случае на оборотной стороне карточки ежедневно делают записи о состоянии раненого или больного и оказанной медицинской помощи, а по окончании лечения указывают его исход.
Первичные медицинские карточки на всех раненых и больных, выбывших с определившимся исходом (возвращены в часть, умерли) и не имевших истории болезни, не позднее чем через месяц после наступления исхода пересылают через вышестоящего начальника медицинской службы в архив Военно-медицинского музея Министерства обороны (ВММ МО).
История болезни ведется: в госпитале -- на всех госпитализированных раненых и больных, в омедб (ОМО) -- на временно госпитализированных раненых и больных и легкораненых и больных со сроками лечения до 10 сут, в лазаретах медицинских пунктов воинских частей -- на раненых и больных со сроком лечения свыше 5 сут. История болезни заводится на раненого (больного) один раз и ведется до определившегося исхода лечения. При эвакуации раненых или больных из одного лечебного учреждения в другое истории болезни пересылаются вместе с эвакуируемыми. Они подлежат постоянному хранению и после использования для составления документов медицинской отчетности лечебного учреждения пересылаются в архив ВММ МО.
Важнейшим требованием современной системы лечебно-эвакуационных мероприятий является своевременность оказания медицинской помощи. Медицинская помощь должна оказываться на поле боя и на этапах медицинской эвакуации в такие сроки, которые способствуют сохранению жизни раненому и больному, предупреждению развития тяжелых осложнений и тем самым сокращению сроков лечения и скорейшему возвращению раненых и больных в строй. Особое значение имеют своевременное оказание первой медицинской помощи, проведение неотложных мероприятий первой врачебной и квалифицированной медицинской помощи, а также выполнение лечебных и профилактических процедур, обеспечивающих возможность оказания медицинской помощи в более поздние сроки (отсроченная медицинская помощь).
В годы Великой Отечественной войны первая медицинская помощь оказывалась в относительно короткие сроки: после ранения сразу (32,8%), в течение 30 мин (32,6%), от 30 мин до 3 ч (27,4%) и через 3 ч (7,2%). При оказании первой медицинской помощи в более поздние сроки чаще развивались осложнения. Так, число осложнений при оказании первой медицинской помощи в период от 30 мин до 3 ч после ранения увеличивалось на 15%, а если этот срок превышал Зч -- на 72% по сравнению с условиями, когда аналогичная помощь оказывалась непосредственно после ранения.
Своевременность оказания медицинской помощи обусловлена прежде всего четкой организацией розыска, сбора и вывоза (выноса) раненых и больных с поля Ъоя (из очагов массовых потерь), хорошей военно-медицинской подготовкой всего личного состава, приближением этапов медицинской эвакуации к рубежам (районам) санитарных потерь и очагов массовых санитарных потерь и быстрейшей эвакуацией на них раненых и больных.
Лечебно-эвакуационное обеспечение - система мероприятий по оказанию медицинской помощи пораженным и больным, их эвакуации, лечению и медицинской реабилитации в условиях боевых действий войск. Является составной частью медицинского обеспечения вооруженных сил. Основная цель Л.-э.о. - сохранение жизни, быстрейшее восстановление боеспособности и трудоспособности у возможно большего числа военнослужащих, выбывших из строя в результате поражений и заболеваний. В период второй мировой войны (1939-1945) возникла необходимость создания также особой системы лечебно-эвакуационного обеспечения и соответствующих формирований, призванных обеспечить оказание медпомощи, эвакуацию и лечение гражданского населения, пострадавшего при воздушных бомбардировках.
Опыт медицинского обеспечения действующих армий в прошлых войнах свидетельствует о том, что лечебно-эвакуационное обеспечение изменялось и совершенствовалось по мере изменения факторов, оказывающих непосредственное влияние на становление и развитие военной медицины (см. Медицина военная ). К этим факторам относятся: экономика страны, организация и численность вооруженных сил, вооружение и техническое оснащение войск, уровень развития военного искусства, медицинской науки и здравоохранения. Постоянно возрастающую роль для определения форм и методов организации лечебно-эвакуационного обеспечения в войнах 19 и 20 вв. стали играть характер, величина и структура санитарных потерь войск.
История военной медицины свидетельствует о разнообразии форм и методов организации Л.-э.о., которые могут быть сведены к двум основным системам - системе лечения на месте и эвакуационной. Первая характеризуется организацией лечения пораженных и больных в непосредственной близости к району боевых действий, вторая - стремлением эвакуировать их из зоны боевых действий возможно дальше в тыл.
Система лечения на месте обусловливалась прежде всего невозможностью или нецелесообразностью эвакуации, стремлением предоставить пораженным и больным максимум покоя и тем самым ограничить неблагоприятное влияние транспортировки на течение поражений (болезней). Эта система применялась при ведении боевых действий на ограниченной территории, при небольших санитарных потерях, в условиях блокады и окружения, в предвидении окончания боевых действий в данном районе или войны в целом, при уничтожении окруженной крупной группировки противника, оказавшейся на большом удалении от линии фронта, а также при отсутствии или недостатке транспорта и при затруднениях в его использовании из-за неблагоприятного характера местности или распутицы. Лечение на месте может быть организовано и в условиях современной войны при возникновении очагов массовых поражений, когда обстановка позволит развертывать лечебные учреждения в районе указанных очагов.
Эвакуационная система обусловливалась невозможностью осуществлять лечение пораженных и больных в непосредственной близости к району боевых действий ввиду маневренности войск и, следовательно, необходимости перемещения вслед за ними медпунктов и лечебных учреждений. Кроме того, массовость потерь и неравномерность их возникновения требовали наличия значительного количества свободных мест в лечебных учреждениях, что вынуждало эвакуировать часть пораженных и больных за пределы театра военных действий. Большое влияние на развитие эвакуационной системы оказало развитие путей сообщения, железнодорожного, автомобильного и авиационного транспорта, а также медицинской науки.
Как свидетельствует исторический опыт, система лечения на месте и эвакуационная в чистом виде в практике Л.-э.о. войск использовались редко. Обычно обе эти системы применялись одновременно. При этом в одних условиях преобладало лечение пораженных и больных на месте, в других - их эвакуация в тыл.
В прошлом, включая первую мировую войну, для организации Л.-э.о. была типична разобщенность лечения и эвакуации, в результате чего наносился значительный ущерб здоровью пораженных и больных. В 1915 г. В.А. Оппель впервые попытался увязать лечение с эвакуацией и предложил так называемую систему этапного лечения, в которой лечение сочеталось с эвакуацией. Для системы этапного лечения характерно расчленение (эшелонирование) медпомощи и лечебных мероприятий, сущность которого состоит в том, что единый процесс оказания медпомощи и лечения разделен на отдельные лечебно-профилактические мероприятия (виды медпомощи), проводимые в нескольких местах и в разное время. Выдвинутые В.А. Оппелем прогрессивные принципы этапного лечения в царской армии не были реализованы. Лишь в Красной Армии в основу Л.-э.о. было положено этапное лечение, официально регламентированное в «Руководстве по санитарной эвакуации в РККА» (1929). Вначале этапное лечение строилось по так называемому дренажному типу, при котором пораженные и больные последовательно перемещались через все медпункты и лечебные учреждения, развернутые на пути эвакуации, вне зависимости от характера оказанного пособия и той медпомощи, в которой они нуждались в последующем. В 1933 г. в «Уставе военно-санитарной службы РККА» было предусмотрено построение этапного лечения с эвакуацией по назначению в соответствии с медицинскими показаниями. Но этот принцип был реализован только в ходе Великой Отечественной войны (1941-1945) на основе специализации медпомощи путем создания специализированных лечебных учреждений, начиная с госпитальной базы армии (см. Госпитальная база ). В теоретической разработке и практической реализации системы этапного лечения с эвакуацией по назначению большую роль сыграла единая военно-полевая медицинская доктрина, сформулированная Б.И. Смирновым в феврале 1942 г. Суть этой доктрины составляли следующие положения: 1) единое понимание происхождения и развития военной патологии (поражений и болезней); 2) наличие единых взглядов на методы профилактики и лечения поражений и болезней; 3) преемственность и последовательность в выполнении медицинских мероприятий на различных этапах медицинской эвакуации; 4) обязательное наличие краткой четкой медицинской документации, позволяющей производить медицинскую сортировку пораженных и больных и обеспечить преемственность и последовательность лечебно-эвакуационных мероприятий.
Системой этапного лечения с эвакуацией по назначению предусматривалось развертывание на путях эвакуации в направлении от фронта в тыл ряда медпунктов и лечебных учреждений, которые обеспечивали оказание определенных видов медпомощи пораженным и больным. Система этапного лечения с эвакуацией по назначению полностью себя оправдала во время Великой Отечественной войны, обеспечив высокий уровень возвращения в строй пораженных в бою (72,3%) и больных (90,6%). Однако в организации Л.-э.о. были и некоторые недостатки, обусловленные, как правило, объективными причинами. К числу наиболее существенных из них следует отнести повторное оказание хирургической помощи пораженным из-за невозможности проведения исчерпывающих хирургических вмешательств на дивизионных медпунктах и в ХППГ первой линии, а также излишнюю многоэтапность при эвакуации пораженных и больных и оказании им медпомощи ввиду развертывания госпитальных баз армий и фронта в 2-3 эшелонах и более, что было обусловлено использованием для эвакуации различных видов транспорта (гужевого, автомобильного, железнодорожного, водного), а также большой протяженностью и часто плохим качеством путей эвакуации. Многоэтапность эвакуации отрицательно сказывалась на результатах лечебного процесса, т.к. удлинялись сроки лечения и ухудшались его исходы.
Совершенствование системы этапного лечения с эвакуацией по назначению в послевоенный период связано с изменившимися условиями медицинского обеспечения войск. Появление на вооружении современных армий новых видов обычного оружия и средств массового поражения влечет за собой изменение характера и структуры санитарных потерь,
появление новых видов боевой патологии и возможность возникновения очагов массовых поражений . Большое влияние на организацию Л.-э.о. в современных условиях оказывают успехи медицинской науки, а также технический прогресс. Так, например, применение антибиотиков позволяет при необходимости производить хирургические вмешательства в более поздние сроки и оказывать исчерпывающую хирургическую помощь пораженным в специализированных госпиталях одномоментно, а широкое применение авиационного транспорта (самолетов и вертолетов) - устранить многоэтапность.В основе современной системы Л.-э.о. (рис .) лежат те же принципы системы этапного лечения с эвакуацией по назначению. В соответствии с ними медпомощь пораженным и больным, их лечение осуществляются на медпунктах и в лечебных учреждениях, развертываемых на путях эвакуации. Эти медпункты и лечебные учреждения называются этапами медицинской эвакуации, под которыми понимаются силы и средства медицинской службы (медпункты и лечебные учреждения), развернутые на путях эвакуации с задачей приема, медицинской сортировки пораженных и больных (см. Сортировка медицинская ), оказания им медпомощи, лечения и подготовки к эвакуации нуждающихся в ней. Такими этапами медицинской эвакуации являются: медицинский пункт полка (МПП), отдельный медицинский батальон дивизии (омедб) или отдельный медицинский отряд (омо), лечебные учреждения госпитальной базы фронта (ГБФ), госпитали МЗ СССР, расположенные во внутреннем районе страны. К числу этапов медицинской эвакуации может быть отнесен также медицинский пункт батальона (МПБ), в случае, когда он развертывается и работает на месте (например, в обороне).
В современной системе Л.-э.о. предусмотрено оказание первой медпомощи на месте поражения (на поле боя, в очагах массовых поражений и др.), доврачебной (фельдшерской) - в МПБ и в укрупненных гнездах раненых, первой врачебной - в МПП, квалифицированной - в омедб и омо и специализированной - в ГБФ. Т.о., на каждом этапе медицинской эвакуации оказывается определенный вид медпомощи. Однако в ходе боевых действий, особенно при возникновении очагов массовых поражений, могут складываться условия, при которых число пораженных, нуждающихся в том или ином виде медпомощи, существенно превысит возможности этапа медицинской эвакуации по ее оказанию. Поэтому в зависимости от обстановки может изменяться не только объем медпомощи, но и ее вид (см. Медицинская помощь ).
В системе Л.-э.о. особое значение имеют преемственность и последовательность в проведении лечебных мероприятий, т. е. соблюдение единых методов оказания медпомощи и лечения определенных категорий пораженных и больных и последовательное наращивание лечебных мероприятий на последующих этапах медицинской эвакуации. Преемственность в оказании медпомощи и лечении достигается единым пониманием патологических процессов, происходящих в организме человека при поражениях и болезнях, и едиными методами их профилактики и лечения. Преемственность в оказании медпомощи и лечении может быть обеспечена при условии, что на каждом последующем этапе медицинской эвакуации будет известно, какая медпомощь и когда была оказана пораженному и больному на предшествующем этапе. Это достигается четкой медицинской документацией, в частности тщательным заполнением первичной медицинской карточки .
Важным принципом, лежащим в основе системы Л.-э.о., является своевременность оказания всех видов медпомощи,
т.е. в сроки, наиболее благоприятные для последующего восстановления здоровья пораженных и больных. Особое значение имеет своевременное проведение неотложных мероприятий первой врачебной и квалифицированной медпомощи, а также выполнение профилактических и лечебных процедур, обеспечивающих возможность оказания медпомощи в более поздние сроки (отсроченная медпомощь). Своевременность в оказании медпомощи достигается четкой организацией розыска и сбора пораженных, их выноса и вывоза с поля боя, быстрейшей транспортировкой на этапы медицинской эвакуации и правильной организацией работы последних.Исключительно важное значение имеет организация эвакуации по назначению, начиная с отдельных медицинских батальонов и отдельных медицинских отрядов, т.к. наиболее характерной чертой современной системы Л.-э.о. является широкая специализация медпомощи, начиная с лечебных учреждений госпитальной базы фронта. Она обеспечивается наличием штатных специализированных лечебных учреждений (госпиталей), имеющих штатных специалистов и необходимое оснащение (например, военный полевой инфекционный и неврологический госпитали, госпиталь для легкораненых), или создаваемых путем временного придания хирургическим и терапевтическим госпиталям соответствующих групп специализированной медпомощи из отряда специализированной медпомощи. В госпитальных базах, развернутых на театре военных действий, предусматривается оказание специализированной медпомощи следующим контингентам: раненным в голову, шею и позвоночник; раненным в грудь, живот и таз; обожженным; раненым с повреждениями длинных трубчатых костей и суставов; легкораненым и легкобольным; пораженным ОВ и ионизирующими излучениями; пораженным и больным психоневрологического профиля; инфекционным больным; общесоматическим больным; больным туберкулезом; больным с кожными и венерическими заболеваниями; женщинам при ранениях и заболеваниях женских половых органов. В зависимости от количества пораженных и больных, нуждающихся в том или ином виде специализированной медпомощи, и наличия в данный момент необходимого числа лечебных учреждений могут быть созданы госпитали, целиком специализированные по одному профилю, или имеющие специализированные отделения (см. Госпиталь военный ).
Современная система Л.-э.о. включает также медицинскую реабилитацию, которая представляет собой комплекс лечебных, военно-профессиональных и морально-психологических мероприятий, направленных на скорейшее восстановление боеспособности и трудоспособности пораженных и больных.
Составной частью системы Л.-э.о., неразрывно связанной с процессом оказания медпомощи пораженным и больным и их лечением, является медицинская эвакуация, под которой понимается совокупность мероприятий по доставке пораженных и больных из района возникновения санитарных потерь на медпункты и в лечебные учреждения в целях своевременного и полного оказания им медпомощи и лечения (см. Эвакуация медицинская ). Для эвакуации пораженных и больных во избежание их дополнительной травматизации следует использовать наиболее щадящие и быстроходные транспортные средства. Пути, по которым осуществляются вынос и транспортировка пораженных и больных в тыл, называют путями медицинской эвакуации. Совокупность путей, развернутых на них этапов медицинской эвакуации и работающих санитарно-транспортных средств, обеспечивающих определенную, как правило, крупную группировку войск, называется эвакуационным направлением.
Наиболее сложны и трудны розыск и сбор пораженных, их вынос и вывоз с поля боя и из очагов массовых поражений. От своевременности и полноты выполнения этих важнейших элементов системы Л.-э.о. зависят сроки оказания медпомощи и исходы поражений. Указанные мероприятия проводятся непосредственно в ходе боевых действий, непрерывно, в любое время суток. Они осуществляются медицинским составом рот,
медпунктами батальонов и приданными им подразделениями сбора и эвакуации раненых из медпунктов полков и отдельных медицинских батальонов дивизий, а при возникновении очагов массовых поражений - личным составом и транспортом отрядов ликвидации последствий. В современных условиях розыск пораженных и их эвакуация с поля боя механизированы (медицинская служба оснащена высокоманевренными специальными санитарными транспортерами). Использование с этой целью санитарных бронетранспортеров, боевых машин пехоты и бронетранспортеров значительно облегчает организацию эвакуации под огнем противника. Дальнейшая эвакуация пораженных и больных ведется автомобильным санитарным транспортом, который является основным средством медицинской эвакуации на участках между войсковыми этапами (МПБ, МПП, омедб, ОМО) и госпитальной базой фронта. В современных условиях значительно возросли возможности использования для эвакуации пораженных и больных авиационного транспорта - санитарных и военно-транспортных самолетов и вертолетов, начиная с омедб (ОМО). Железнодорожный и водный транспорт применяется для медицинской эвакуации в тыловых полосах армий, фронтов и в тылу страны. Совмещение путей медицинской эвакуации с путями подвоза позволяет использовать обратные рейсы транспорта общего назначения (автомобильного и авиационного) для эвакуации пораженных и больных. Автомобильный транспорт общего назначения должен использоваться преимущественно для эвакуации легкопораженных и легкобольных, а авиационный - для эвакуации всех категорий пораженных и больных. Транспорт общего назначения при использовании его в целях медицинской эвакуации нуждается в дополнительном оборудовании (оснащение автомобилей и самолетов специальными приспособлениями для установки носилок, устройство сидений, настилов, оборудование кузовов автомобилей тентами, снабжение средствами защиты от пыли, жары, холода и др.). Эвакуируемых на санитарном транспорте или транспорте общего назначения должен сопровождать медперсонал, особенно в тех случаях, когда эвакуация ведется на большие расстояния. Эвакуация пораженных и больных из медпунктов и лечебных учреждений организуется вышестоящим начальником медицинской службы и осуществляется подчиненными ему транспортными средствами.Ввиду крайне неравномерного возникновения санитарных потерь во времени и в пространстве (по фронту и глубине расположения войск) огромное значение имеет маневр силами и средствами, суть которого заключается в сосредоточении их там и тогда, где и когда в них возникает необходимость. Для проведения маневра силами и средствами создают их резерв. В резерв включают отдельные медицинские отряды, госпитали, транспорт, медицинское имущество и другие средства.
Лечебно-эвакуационное обеспечение населения в системе ГО организуется по тем же принципам, что и в войсках. Отличие состоит в том, что в системе Л.-э.о. населения предусмотрено два этапа - отряд первой медицинской помощи (ОПМ), где пораженным и больным оказывают первую врачебную помощь (по содержанию она аналогична квалифицированной), и загородная больничная база , где пострадавшим оказывают квалифицированную и преимущественно специализированную медпомощь.
Библиогр.: Военно-медицинская подготовка, под ред. Ф.И. Комарова, М., 1984; Организация и тактика медицинской службы, под ред. Н.Г. Иванова и О.С. Лобастова. с. 37, Л., 1988; Смирнов Е.И. Вопросы организации и тактики санитарной службы, с. 72, М., 1942.
В современной системе лечебно-эвакуационных мероприятий в организации эвакуации раненых и больных принимают участие: во фронте - военно-медицинское управление, ЭП(ф), управления ГБФ; во внутреннем районе страны - эвакуационные пункты распределительные, местные, перегрузочных районов, медицинская служба ВО ВВ (территориального командования). Общее руководство эвакуацией раненых и больных в ТГЗ осуществляется ГВМУ МО. Кроме органов управления к эвакуации раненых и больных привлекается большое количество сил и средств как военного, так и гражданского ведомств. В связи с этим успешное решение задач по эвакуации раненых и больных из ГБФ в ТГЗ возможно только при четкой организации взаимодействия между органами управления здравоохранения, военно-медицинской службы, службы военных сообщений, МЧС, местных органов власти и т.д.
В общей системе эвакуации раненых и больных в ТГЗ военно-медицинское управление фронта планирует эвакуацию раненых и больных из ГБФ, представляет донесения в ГВМУ МО о количестве и структуре раненых и больных, подготовленных к эвакуации, и представляет заявки в службу военных сообщений фронта для эвакуации, а также контролирует организацию эвакуации за пределы фронта.
На госпитальные базы возлагаются чрезвычайно сложные и ответственные задачи по отбору и подготовке раненых и больных к эвакуации в предельно сжатые сроки, так как массовая эвакуация за пределы фронта начинается с 5-7 суток операции. Кроме того, управления госпитальных баз организуют развертывание прирельсовых (приаэродромных) эвакоприемников своими силами и средствами, обеспечивают доставку раненых и больных к местам погрузки и погрузку раненых и больных в транспортные средства, если ЭП фронта возлагает на них эту задачу.
Непосредственное руководство эвакуацией раненых и больных из ГБФ осуществляет ЭП(ф), который организует отбор и подготовку раненых и больных, развертывание эвакуационных приемников, доставку в них раненых и больных и погрузку на санитарно-транспортные средства.
Подготовка раненых и больных к эвакуации включает выполнение следующих обязательных требований:
Завершения оказания раненому (больному) квалифицированной и специализированной медицинской помощи;
Замену транспортной иммобилизации на лечебную (гипсовую повязку, аппарат для внеочаговой фиксации, остеосинтез переломов);
Проведение медицинских мероприятий, обеспечивающих транспортабельное состояние раненых и больных с учетом условий транспортировки и длительность эвакуации (восполнение кровопотери, стойкое купирование болевого синдрома и психомоторного возбуждения, детоксикационная терапия и др.);
Проведение полной санитарной обработки раненого (больного);
оформление медицинских документов эвакуируемого (истории болезни, эвакуационного конверта);
Выдачу раненым и больным продовольственного, вещевого и денежного аттестатов;
Выдачу личных вещей, орденов и медалей, принадлежащих эвакуируемому;
Экипировку эвакуируемого (выдачу обмундирования в соответствии со временем года и погодой).
В целях обеспечения преемственности в лечении раненых и больных в переводном эпикризе истории болезни указываются время поступления в госпиталь, диагноз основного и сопутствующего ранения (заболевания), выполненные в госпитале лечебные мероприятия (оперативные вмешательства), послеоперационное течение, данные объективных исследований, обоснование перевода в ТГЗ, необходимые медицинские мероприятия в пути следования.
В современной системе этапного лечения с эвакуацией по назначению важное место занимают местные эвакуационные пункты - это орган управления эвакуацией раненых и больных, с которым руководители СФЗ будут осуществлять наиболее тесное взаимодействие в процессе своей работы.
Местный эвакуационный пункт (МЭП) является территориальным органом управления медицинской службы, предназначенным для организации приема раненых и больных, эвакуируемых из госпитальных баз фронтов, флотов, войск военного округа военного времени, соединений и частей родов войск и видов Вооруженных Сил, дислоцированных на территории ВО ВВ, и войск, проходящих по его территории, доставки поступающих раненых и больных в тыловые госпитали МЗ и оперативного руководства деятельностью тыловых госпиталей. МЭП непосредственно подчинён начальнику медицинской службы ВО ВВ, на территории которого расположены приписанные к нему ТГЗ.
Современная система лечебно-эвакуационных
мероприятий
Определение понятия, сущность современной системы этапного лечения с эвакуацией по назначению, её основополагающие принципы.
Лечебно-эвакуационные мероприятия - это совокупность мероприятий по оказанию медицинской помощи раненым и больным, их эвакуации и лечению.
Лечебно-эвакуационные мероприятия включают:
розыск, оказание раненым и пораженным первой медицинской помощи, вынос их с поля боя (очага массового поражения);
Своевременная эвакуация раненых на этапы медицинской эвакуации
Своевременное оказание медицинской помощи в установленном объём на этапах медицинской эвакуации;
Лечение раненых и поражённых, не подлежащих эвакуации по легкости ранения или заболевания;
Подготовка раненых и пораженных к эвакуации, их эвакуация в тыл.
Лечебно-эвакуационное обеспечение войск сформировалось в виде определённой системы во второй половине ХVII в., когда были созданы постоянные армии, а в их составе организованна медицинская служба.
История военной медицины свидетельствует о разнообразных факторах и методов организации лечебно-эвакуационного обеспечения, которые в итоге были сведены к двум основным системам:
1-я система - Лечение раненых в непосредственной близости к району боевых действий, т.е. «система лечения на месте». Она преобладала в войнах 16-18 в.в., когда войны ограничивались одним генеральным сражением и раненых можно было лечить на месте. Лечение на месте может быть организовано в условиях современной войны при возникновении очагов массовых санитарных потерь в тылу, когда обстановка позволяет выдвигать и развёртывать лечебные учреждения в районы очагов.
2-я система - Удаление основной массы раненых из зоны боевых действий в тыл для лечения в более благоприятных условиях, т.е. «эвакуационная система».
В 1916 г. – профессор Военно-медицинской академии В.А.Оппель предложил новую систему лечебно-эвакуационного обеспечения, которая должна была свести к минимуму отрицательное влияние эвакуации на раненых, сочетать эвакуацию с лечением и максимально приблизить квалифицированную медицинскую помощь к раненым и поражённым, т.е. «система этапного лечения». В.А.Оппель писал: «Под этапным лечением я понимаю такое лечение, которое не нарушается эвакуацией и в которое она входит как слагаемая часть».
В ходе Великой Отечественной войны (1941-1945гг.) началось практическое осуществление мероприятий по совершенствованию системы лечебно-эвакуационного обеспечения войск, в результате чего возникла более совершенная система, т.е.«система этапного лечения с эвакуацией по назначению». Согласно данной системы предусматривалось последователь- ное развёртывание ряда медицинских пунктов и лечебных учреждений от фронта в тыл, на которых оказывались определённые виды медицинской помощи. Так, на поле боя оказывалась первая медицинская помощь, на МПБ – доврачебная, на МПП – первая врачебная, в ОМедБ и ОМО – квалифициро- ванная, в лечебных учреждениях армии и фронта – специализированная медицинская помощь. Принципы этапного лечения с эвакуацией по назначе- нию полностью оправдали себя во время Великой Отечественной войны, однако, и они не лишены ряда недостатков. К числу наиболее существенных из них следует отнести – повторное оказание хирургической помощи, много- этапность при эвакуации, увеличение длительности и ухудшение исхода лечения.
Появления новых видов вооружения, техники, зажигательных средств, средств массового поражения повлечёт за собой изменения и характера и структуры санитарных потерь. Санитарные потери будут носить одномоментный, массовый характер с преобладанием комбинированных поражений, значительно увеличится число нуждающихся в терапевтической помощи при радиационных поражениях и поражениях отравляющими веществами.
Новые условия деятельности медицинской службы привели к необходимости перестройки системы лечебно-эвакуационого обеспечения войск. Раненые и поражённые, которые не нуждаются в мероприятиях по жизненным показаниям, должны после медицинской сортировки эвакуироваться по назначению в соответствующие лечебные учреждения, где им должна быть оказана одномоментная исчерпывающая медицинская помощь.
Эвакуация раненых и поражённых должна исключать многоэтапность и обеспечивать такое распределение раненых по лечебным учреждениям, при котором они своевременно получат медицинскую помощь по профилю поражения и по возможности завершат лечение в том же учреждении, где получили медицинскую помощь. Такое распределение раненых исключает последовательное прохождение ими не нужных промежуточных этапов медицинской эвакуации и может быть достигнуто рациональным использованием санитарного транспорта.
Сущность современной системы лечебно-эвакуационного обеспечения состоит в проведении последовательных и преемственных лечебных мероприятий на этапах медицинской эвакуации в сочетании с эвакуацией раненых и поражённых в специализированные лечебные учреждения в соответствии с конкретными условиями обстановки с последующей организацией лечения на месте значительной части раненых и пораженных.
Отличительные признаки современной системы ЛЭО:
Максимальное ограничение многоэтапности в лечении раненых;
Стремление к одномоментному, своевременному оказанию исчерпываю-
щей медицинской помощи;
Выдвижение лечебных учреждений к очагам массовых санитарных потерь
Организация лечения раненых в пределах той госпитальной базы фронта,
куда они поступают и где получили специализированную медицинскую
Раннее рассредоточение эвакуационных потоков в глубину, широкий
маневр объёмом и видами медицинской помощи;
Сочетание мероприятий по оказанию медицинской помощи и лечению
с эвакуацией;
Разделение медицинской помощи, последовательное и своевременное её
оказание, преемственность в проведении лечебных мероприятий;
Осуществление эвакуации по назначению;
Специализация медицинской помощи.
Основные принципы лечебно-эвакуационных мероприятий
Преемственность – соблюдение единых методов лечения и профилактики. Достигается единым пониманием патологических процессов, происходящих в организме человека при поражении.
Последовательность – предусматривает наращивание лечебных меропри-
ятий в медицинских пунктах и госпиталях по мере эвакуации раненых от
фронта в тыл. Преемственность и последовательность в проведении лече-
бных мероприятий достигается тщательным заполнением медицинской
документации, в частности – первичной медицинской карточки (ф. 100);
Своевременность медицинской помощи – должна быть оказана в сроки
обеспечивающие благоприятные условия для выздоровления раненого.
Своевременность медицинской помощи достигается наличием штатных
сил и средств медицинской службы, правильной их расстановкой и орга-
низацией работы с учётом обстановки, быстрейшим розыском, вывозом
раненых, быстрейшей эвакуацией их на тот этап медицинской эвакуации,
где они получат исчерпывающую помощь.
Реферат на тему:
ОРГАНИЗАЦИЯ ЛЕЧЕБНО-ЭВАКУАЦИОННЫХ МЕРОПРИЯТИЙ В ВОЙСКАХ. СОВРЕМЕННАЯ СИСТЕМА ЭТАПНОГО ЛЕЧЕНИЯ РАНЕНЫХ И БОЛЬНЫХ С ЭВАКУАЦИЕЙ ПО НАЗНАЧЕНИЮ. ОРГАНИЗАЦИЯ ОКАЗАНИЯ МЕДИЦИНСКОЙ ПОМОЩИ РАНЕНЫМ И БОЛЬНЫМ
Лечебно-эвакуационные мероприятия являются важнейшей составной частью медицинского обеспечения боевых действий войск. Они включают своевременный розыск и сбор раненых и больных на поле боя, последовательное и преемственное оказание им медицинской помощи в сочетании с эвакуацией на те этапы, где будет обеспечено эффективное их лечение и быстрейшее восстановление бое- и трудоспособности.
В основу медицинского обеспечения боевых действий войск в современной войне, если ее удастся развязать империалистам, будет положена система этапного лечения раненых и больных с эвакуацией их по назначению. Эта система, сложившаяся в период Великой Отечественной войны, в основном отвечает современным требованиям и обеспечивает успешное выполнение стоящих перед медицинской службой задач. Ее реализация требует соблюдения следующих основных принципов:
приближения сил и средств медицинской службы к районам (рубежам) возникновения наибольших санитарных потерь в целях проведения в предельно сжатые сроки основных лечебно-эвакуационных мероприятий;
создания необходимой группировки сил и средств медицинской службы на направлении главного удара войск, своевременного ее выдвижения и развертывания в назначенных районах; постоянной готовности медицинских подразделений, частей и учреждений к осуществлению лечебно-эвакуационных мероприятий при ликвидации последствий применения противником средств массового поражения, дифференцированного подхода к определению объема медицинской помощи, исходя из оперативной и медицинской обстановки для достижения оптимальных результатов имеющимися силами и средствами;
организации эвакуации за пределы фронта раненых и больных, требующих длительного лечения или не подлежащих возврату в строй.
Современной системой лечебно-эвакуационных мероприятий предусматривается расчленение медицинской помощи раненым и больным на ее отдельные виды, которые последовательно оказываются по мере эвакуации раненых и больных от места, где получено ранение (наступило заболевание), к месту окончательного лечения (рис. 6).
Под видом медицинской помощи понимают определенный перечень лечебно-профилактических мероприятий, проводимых при поражениях (ранениях и заболеваниях) личным составом войск и медицинской службой на поле боя и этапах медицинской эвакуации. Вид медицинской помощи определяется местом оказания ее, подготовкой лиц, ее оказывающих, и наличием необходимого оснащения.
В настоящее время предусматриваются следующие виды медицинской помощи : первая медицинская помощь , доврачебная (фельдшерская) помощь; первая врачебная помощь, квалифицированная медицинская помощь, специализированная медицинская помощь.
Первая медицинская помощь оказывается санитарами и санитарными инструкторами, а также самим раненым и больным (самопомощь) или товарищами (взаимопомощь) обычно на месте ранения или заболевания. В Великой Отечественной войне первая медицинская помощь оказывалась в 53% случаев санитарами и санитарными инструкторами рот, в 5,9% - в порядке самопомощи, в 32,3% - взаимопомощи, в 2,6% - фельдшерами батальонов, в 6,2% - врачами частей; в 84,4% случаев она оказывалась на поле боя.
Первую медицинскую помощь оказывают с целью временного устранения явлений, угрожающих жизни раненого (больного), и предупреждения развития опасных для жизни осложнений.
Она включает:
извлечение раненых из-под завалов, из танков, боевых машин;
тушение горящего обмундирования;
введение обезболивающего средства при помощи шприца-тюбика;
устранение асфиксии путем освобождения верхних дыхательных путей от слизи, крови и возможных инородных тел. При западении языка, рвоте, обильном носовом кровотечении пострадавшего укладывают на бок. При асфиксии вследствие западения языка последний прокалывают булавкой, которую фиксируют бинтом к шее или подбородку. В случае остановки дыхания производят искусственную вентиляцию легких с помощью S-образной трубки или методом рот в рот (рот в нос);
временную остановку наружного кровотечения всеми доступными средствами: наложение кровоостанавливающего жгута (стандартного или импровизированного), давящей повязки, пальцевое прижатие магистральных сосудов; наложение асептической повязки на рану и ожоговую поверхность, а при открытом пневмотораксе - окклюзионной повязки с использованием оболочки пакета перевязочного индивидуального (ППИ);
иммобилизацию поврежденной конечности простейшими средствами;
надевание противогаза при нахождении на зараженной местности;
введение антидотов пораженным химическим оружием;
дегазацию зараженных участков кожи и прилегающих участков обмундирования жидкостью индивидуального противохимического пакета (ИПП);
дачу антибиотиков , противорвотных средств из аптечки индивидуальной (АИ);
применение глазных лекарственных пленок (ГЛП) при повреждении глаз.
При оказании первой медицинской помощи в первую очередь должны использоваться медицинские средства, имеющиеся у раненого.
Доврачебная помощь оказывается фельдшером медицинского пункта батальона (МПБ) в целях борьбы с угрожающими жизни расстройствами. В дополнение к первой медицинской помощи доврачебная помощь предусматривает:
устранение асфиксии (туалет полости рта и носоглотки, при необходимости введение воздуховода, ингаляция кислорода , искусственная вентиляция легких ручным дыхательным аппаратом);
контроль за правильностью и целесообразностью наложения жгута, наложение жгута при продолжающемся кровотечении;
наложение и исправление неправильно наложенных повязок;
введение обезболивающих средств;
улучшение транспортной иммобилизации с использованием табельных средств;
повторное введение антидотов по показаниям;
дополнительная дегазация открытых участков кожи и прилегающих к ним участков обмундирования;
обогревание раненых и больных при низкой температуре воздуха , горячее питье (за исключением раненных в живот) в зимнее время;
по показаниям - введение симптоматических сердечнососудистых средств и препаратов, стимулирующих дыхание.
Первая врачебная помощь оказывается врачом на МПП, а иногда и в омедб в целях устранения последствий поражения (заболевания), угрожающих жизни раненого или больного, предупреждения развития опасных для жизни осложнений (шок, раневая инфекция) и подготовки раненых и больных к дальнейшей эвакуации.
Полный объем первой врачебной помощи состоит из мероприятий, которые должны проводиться в неотложном порядке, и мероприятий, проведение которых может быть отсрочено.
Неотложные мероприятия показаны при состояниях, угрожающих жизни раненых и больных. Они включают:
устранение асфиксии (отсасывание слизи, рвотных масс и крови из верхних дыхательных путей, введение воздуховода, прошивание языка, отсечение или подшивание свисающих лоскутов мягкого неба и боковых отделов глотки, трахеостомия по показаниям, искусственная вентиляция легких, наложение окклюзионной повязки при открытом пневмотораксе, пункция плевральной полости или торакоцентез при напряженном пневмотораксе);
остановку наружного кровотечения (прошивание сосуда в ране или наложение зажима на кровоточащий сосуд, контроль за правильностью и целесообразностью наложения жгута или наложение жгута при наличии показаний);
проведение противошоковых мероприятий (переливание крови и кровезаменителей при значительном обескровливании; проведение новокаиновых блокад и введение обезболивающих средств, инъекции сердечно-сосудистых средств;
отсечение конечности, висящей на лоскуте мягких тканей;
катетеризацию или капиллярную пункцию мочевого пузыря с эвакуацией мочи при задержке мочевыделения;
проведение мероприятий, направленных на устранение десорбции ОВ с обмундирования и позволяющих снять противогаз с поступающих из очага химического поражения (частичная санитарная обработка , смена обмундирования и др.);
введение антидотов, противосудорожных, бронхорасширяющих и противорвотных средств;
дегазацию раны при заражении ее стойкими ОВ;
промывание желудка при помощи зонда в случае попадания ОВ в желудок;
применение антитоксической сыворотки при отравлении бактериальными токсинами и неспецифическую профилактику при поражении БО.
Неотложные мероприятия первой врачебной помощи выполняются преимущественно в перевязочной МПП.
К мероприятиям первой врачебной помощи, которые могут быть отсрочены, относятся:
устранение недостатков первой медицинской и доврачебной помощи (исправление повязок, улучшение транспортной иммобилизации);
смена повязки при загрязнении раны РВ; проведение новокаиновых блокад при повреждениях средней тяжести;
инъекции антибиотиков и серопрофилактика столбняка при открытых травмах и ожогах;
назначение различных симптоматических средств при состояниях, не представляющих угрозы жизни пораженного.
Сокращение объема первой врачебной помощи осуществляется за счет отказа от выполнения мероприятий второй группы.
Квалифицированная медицинская помощь оказывается врачами-хирургами (квалифицированная хирургическая помощь) и терапевтами (квалифицированная терапевтическая помощь) в отдельном медицинском батальоне (отдельном медицинском отряде - ОМО), а также в лечебных учреждениях ГБ. Цель ее - устранение тяжелых, угрожающих жизни последствий поражения (асфиксия , судороги, коллапс, отек легких , острая почечная недостаточность и т. д.), а также проведение мероприятий, предупреждающих развитие вероятных осложнений и обеспечивающих дальнейшую эвакуацию раненых и больных.
По срочности оказания мероприятия квалифицированной хирургической помощи делятся на три группы.
Первая группа - неотложные хирургические вмешательства и другие мероприятия, невыполнение которых может привести к смерти раненого в ближайшие часы . К ним относятся:
устранение асфиксии и восстановление адекватного дыхания;
окончательная остановка внутреннего и наружного кровотечения;
комплексная терапия острой кровопотери, шока, травматического токсикоза;
лечение анаэробной инфекции;
хирургическая обработка и ушивание ран при открытом пневмотораксе, торакоцентез при клапанном пневмотораксе;
лапаротомия при проникающих ранениях и закрытой травме живота с повреждением внутренних органов, при внутрибрюшинном повреждении мочевого пузыря и прямой кишки;
ампутация при отрывах и массивных разрушениях Конечностей;
декомпрессивная трепанация черепа при ранениях и повреждениях, сопровождающихся сдавлением головного мозга;
хирургическая обработка переломов длинных трубчатых костей с обширным разрушением мягких тканей.
Вторая группа - вмешательства, несвоевременное выполнение которых может привести к возникновению тяжелых осложнений:
наложение надлобкового свища при повреждении уретры и противоестественного заднего прохода при внебрюшинном повреждении прямой кишки;
хирургическая обработка ран при переломах длинных трубчатых костей, не сопровождающихся обширным разрушением мягких тканей;
восстановление проходимости магистральных артерий конечностей;
некротомия при глубоких циркулярных ожогах груди и конечностей, не вызывающих расстройства дыхания или кровообращения;
ампутация при ишемическом некрозе конечности;
первичная хирургическая обработка ран, зараженных OB, PB, а также ран со значительным повреждением мягких тканей.
Третья группа - операции, отсрочка которых при условии применения антибиотиков не обязательно приведет к возникновению осложнений:
первичная хирургическая обработка ран мягких тканей (кроме ран, не подлежащих хирургической обработке);
первичная обработка ожогов;
наложение пластиночных швов при лоскутных ранениях лица;
лигатурное связывание зубов при переломах нижней челюсти с дефектом.
При полном объеме квалифицированной хирургической помощи выполняются мероприятия всех трех групп. Сокращение объема квалифицированной хирургической помощи осуществляется за счет отказа от выполнения мероприятий третьей группы, а в крайних случаях - и второй группы. При этом принимаются меры к незамедлительной эвакуации таких раненых в лечебные учреждения ГБ, где хирургическая помощь будет оказана им в исчерпывающем объеме. После неотложных операций раненые нуждаются во временной госпитализации, продолжительность которой зависит от характера поражения, произведенного оперативного вмешательства и вида эвакуационного транспорта .
Мероприятия квалифицированной терапевтической помощи разделяются на неотложные и мероприятия, выполнение которых может быть отсрочено.
Первая группа мероприятий включает:
введение антидотов и противоботулинической сыворотки;
комплексную терапию острой сердечно-сосудистой недостаточности и различных нарушений сердечного ритма;
лечение токсического отека легких;
проведение кислородной терапии и искусственной вентиляции легких при асфиксии;
введение десенсибилизирующих, противорвотных, противосудорожных и бронхолитических средств;
комплексную терапию острой почечной недостаточности,
применение транквилизаторов, нейролептиков при острых реактивных состояниях.
Ко второй группе относятся:
введение антибиотиков и сульфаниламидов с профилактической целью;
гемотрансфузии с заместительной целью;
применение симптоматических медикаментозных средств;
витаминотерапия;
проведение физиотерапевтических процедур и т. д.
Полный объем квалифицированной терапевтической помощи включает мероприятия первой и второй групп. При сокращении объема медицинской помощи осуществляются мероприятия только первой группы.
Специализированная медицинская помощь оказывается врачами-специалистами в лечебных учреждениях ГБ, имеющих специальное оснащение. Специализация медицинской помощи является одной из характерных черт современной системы медицинского обеспечения боевых действий войск. Она достигается включением в состав ГБ штатных специализированных госпиталей, а также специализацией общехирургических и терапевтических госпиталей за счет придания им соответствующих групп специализированной медицинской помощи. В госпитальных базах предусматривается оказание специализированной медицинской помощи следующим контингентам:
раненным в голову, шею, позвоночник (нейрохирургическая, стоматологическая, офтальмологическая и отоларингологическая медицинская помощь);
раненным в грудь, живот и таз;
раненным с переломами длинных трубчатых костей и повреждением крупных суставов;
обожженным;
легкораненым и легкобольным;
пораженным ионизирующим излучением;
пораженным ОВ;
неврологическим больным, контуженным и лицам с психическими расстройствами;
общесоматическим больным;
больным с кожными и венерическими заболеваниями;
инфекционным больным;
больным туберкулезом;
женщинам при ранениях и заболеваниях женских половых органов.
Медицинская помощь раненым и больным (кроме первой медицинской и доврачебной помощи) и их лечение осуществляются на медицинских пунктах и в лечебных учреждениях, развернутых, как правило, в определенной последовательности от фронта в тыл и получивших наименование этапов медицинской эвакуации. Под этапом медицинской эвакуации понимают силы и средства медицинской службы, развернутые на путях медицинской эвакуации для приема, сортировки раненых и больных, оказания им медицинской помощи, лечения и подготовки их по показаниям к дальнейшей эвакуации. Основными этапами медицинской эвакуации являются МПП, омедб или ОМО, лечебные учреждения ГБ. Этапом медицинской эвакуации можно считать и МПБ, если он развернут для работы на месте.
Независимо от роли в системе медицинского обеспечения войск этапы медицинской эвакуации выполняют следующие общие для каждого из них задачи:
прием, регистрацию, медицинскую сортировку поступающих раненых и больных;
проведение по показаниям санитарной обработки раненых и больных, дезинфекции, дезактивации и дегазации их обмундирования и снаряжения;
оказание раненым и больным медицинской помощи;
стационарное лечение раненых и больных (начиная с омедб);
подготовку к эвакуации раненых и больных, подлежащих лечению на последующих этапах;
изоляцию инфекционных больных.
Для решения этих задач на каждом этапе медицинской эвакуации предусматривается развертывание соответствующих функциональных подразделений.
В МПП и омедб (ОМО) развертывается сортировочно-эвакуационное отделение, где осуществляются прием и медицинская сортировка раненых и больных, а также сосредоточиваются раненые и больные , подлежащие эвакуации на последующие этапы медицинской эвакуации. В госпиталях для приема и медицинской сортировки поступающих раненых и больных развертывается приемно-сортировочное отделение. В составе этих отделений имеются функциональные подразделения, в которых производятся санитарная обработка раненых и больных, дезактивация и дегазация их обмундирования и снаряжения: площадка специальной обработки МПП и отделение специальной обработки омедб (ОМО) и госпиталей. Для оказания медицинской помощи раненым и больным развертываются перевязочная в МПП, операционно-перевязочные отделения, отделения реанимации и интенсивной терапии в омедб (ОМО), госпиталях. Стационарное лечение раненых и больных проводится в омедб (ОМО) и военных госпиталях, для чего развертываются различные функциональные подразделения (госпитальное отделение омедб, лечебные отделения госпиталей, лаборатория, стоматологические кабинеты и т. д.). Кроме того , развертываются аптека, изоляторы для временного размещения инфекционных больных, оборудуются места для размещения личного состава, хозяйственных подразделений. Этапы медицинской эвакуации развертываются на таком удалении от действующих войск и перемещаются за ними с таким расчетом , чтобы обеспечить своевременное оказание медицинской помощи раненым и больным. Оптимальные сроки оказания первой врачебной помощи-4-5 ч, 1 квалифицированной - 8-12 ч с момента ранения.
Районы для размещения этапов медицинской эвакуации выбирают с учетом конкретных условий обстановки. Развертываться они должны вблизи путей подвоза и эвакуации, по возможности в стороне от объектов вероятного воздействия противника артиллерией, авиацией и ракетно-ядерными средствами (пунктов управления войсками, районов размещения ракетных частей, резервов и т. д.), в районах, где обеспечиваются хорошая их маскировка , защита, охрана и оборона. На путях, ведущих к этапам медицинской эвакуации, устанавливаются видимые днем и ночью указатели (пикетажные знаки), а при необходимости выставляются посты регулирования. О месте (районе) размещения этапов медицинской эвакуации своевременно докладывают старшему медицинскому начальнику и информируют нижестоящие звенья медицинской службы.
На каждом этапе медицинской эвакуации оказывается определенный вид медицинской помощи: на медицинском пункте полка - первая врачебная помощь, в отдельном медицинском батальоне (ОМО) - квалифицированная медицинская помощь, в госпиталях - специализированная медицинская помощь. Совокупность лечебно-профилактических мероприятий, осуществляемых на этапе медицинской эвакуации, составляет объем медицинской помощи. Он не является постоянным и может изменяться в зависимости от обстановки. Объем медицинской помощи для этапов медицинской эвакуации устанавливается и изменяется старшим медицинским начальником: для МПП- начальником медицинской службы соединения, для омедб (ОМО) - начальником медицинской службы объединения. В случаях, не терпящих отлагательств, объем медицинской помощи может быть уточнен для МПП начальником медицинской службы полка, а для омедб- начальником медицинской службы соединения. Об этом немедленно докладывают старшему медицинскому начальнику. Изменение объема медицинской помощи может быть как в сторону его сокращения, так и в сторону расширения. Сокращение обусловливается, как правило, несоответствием возможностей этапа медицинской эвакуации по оказанию медицинской помощи количеству поступающих раненых и больных, а также изменениями боевой обстановки, необходимостью срочного перемещения этапа медицинской эвакуации и т. д. Сокращение объема медицинской помощи следует считать крайне вынужденным мероприятием, которое отражается на состоянии раненых (пораженных), а также на работе последующего этапа, где объем работы увеличится.
Расширение объема медицинской помощи на этапе медицинской эвакуации может происходить при усиления его силами и средствами старшего медицинского начальника либо при затруднении эвакуации раненых и больных на последующие этапы.
Чрезвычайно важными в современной системе этапного лечения с эвакуацией по назначению являются преемственность и последовательность в проведении лечебно-профилактических мероприятий на этапах медицинской эвакуации. Достигается это прежде всего единым пониманием патологических процессов , происходящих в организме при современной боевой травме и болезнях, а также едиными взглядами на их лечение и профилактику. С этой целью в мирное время при подготовке врачей проводится изучение регламентирующих документов военно-медицинской службы, разработанных на основе современных представлений о характере боевой травмы и методах ее лечения.
Преемственность и последовательность предполагают соблюдение единых принципов лечения и наращивания лечебно-профилактических мероприятий на этапах медицинской эвакуации. Так, во время Великой Отечественной войны при проникающих ранениях черепа первичная хирургическая обработка в соответствии с установившимся положением переносилась из войскового района, где не было возможности обеспечить нейрохирургическую помощь, рентгенологическое исследование и послеоперационную госпитализацию, в армейский специализированный хирургический полевой подвижный госпиталь. В войсковом районе хирургические вмешательства на черепе производились только по жизненным показаниям в случаях угрожающих кровотечений и резкого нарастания внутричерепного давления. Оперируемость раненных в череп с повреждением костей составила на дивизионных медицинских пунктах в 1944-1945 гг. 0,3-0,6%. При проведении хирургических операций предусматривалась возможность повторного вмешательства в лечебных учреждениях армейского или фронтового тыла. Поэтому рассечение или иссечение кожной раны производилось таким образом, чтобы вновь образованная операционная рана могла быть включена в будущий дополнительный разрез или в единый кожный лоскут, если возникнет необходимость закрыть обширный костный дефект.
Преемственность и последовательность в проведении лечебно-эвакуационных мероприятий могут быть достигнуты при условии четкого ведения медицинской документации, позволяющей медицинскому персоналу знать о состоянии раненых и больных на предыдущих этапах медицинской эвакуации и проведенных лечебно-профилактических мероприятиях. Наибольшее значение для обеспечения последовательности в оказании медицинской помощи раненым и больным имеют такие документы персонального медицинского учета, как «Первичная медицинская карточка» и «История болезни».
Первичная медицинская карточка (см. приложение 2) заполняется на всех раненых и больных, выбывших из строя в связи с ранением или заболеванием на срок не менее одних суток, при первом оказании им врачебной помощи, т. е. на МПП или в омедб (ОМО). В госпитале Первичную медицинскую карточку заводят только на тех раненых и больных, которые поступают в госпиталь, минуя предыдущие этапы медицинской эвакуации, не подлежат лечению в данном госпитале и после оказания медицинской помощи будут эвакуированы в другое лечебное учреждение.
В карточке отмечается наименование медицинского пункта (учреждения), выдавшего карточку, анкетные данные раненого или больного, время ранения (заболевания), характер поражения, диагноз, оказанная медицинская помощь, порядок, способ и очередность эвакуации. Имеющиеся по краям карточки цветные полосы предназначены для информации следующего этапа медицинской эвакуации о неотложных мероприятиях, в которых нуждается раненый или больной. Оборотная сторона медицинской карточки используется для отметок о проведенных лечебных мероприятиях на последующих этапах медицинской эвакуации. Заполнение карточки продолжается до того момента, когда на раненого или больного заводится история болезни , при этом карточку вклеивают в историю болезни. Первичная медицинская карточка раненого или больного, оставленного для лечения на МПП (на срок не более 5 сут), используется как история болезни . В этом случае на оборотной стороне карточки ежедневно делают записи о состоянии раненого или больного и оказанной медицинской помощи, а по окончании лечения указывают его исход.
Первичные медицинские карточки на всех раненых и больных, выбывших с определившимся исходом (возвращены в часть, умерли) и не имевших истории болезни, не позднее чем через месяц после наступления исхода пересылают через вышестоящего начальника медицинской службы в архив Военно-медицинского музея Министерства обороны (ВММ МО).
История болезни ведется: в госпитале - на всех госпитализированных раненых и больных, в омедб (ОМО) - на временно госпитализированных раненых и больных и легкораненых и больных со сроками лечения до 10 сут, в лазаретах медицинских пунктов воинских частей - на раненых и больных со сроком лечения свыше 5 сут. История болезни заводится на раненого (больного) один раз и ведется до определившегося исхода лечения. При эвакуации раненых или больных из одного лечебного учреждения в другое истории болезни пересылаются вместе с эвакуируемыми. Они подлежат постоянному хранению и после использования для составления документов медицинской отчетности лечебного учреждения пересылаются в архив ВММ МО.
Важнейшим требованием современной системы лечебно-эвакуационных мероприятий является своевременность оказания медицинской помощи. Медицинская помощь должна оказываться на поле боя и на этапах медицинской эвакуации в такие сроки, которые способствуют сохранению жизни раненому и больному, предупреждению развития тяжелых осложнений и тем самым сокращению сроков лечения и скорейшему возвращению раненых и больных в строй. Особое значение имеют своевременное оказание первой медицинской помощи , проведение неотложных мероприятий первой врачебной и квалифицированной медицинской помощи, а также выполнение лечебных и профилактических процедур, обеспечивающих возможность оказания медицинской помощи в более поздние сроки (отсроченная медицинская помощь).
В годы Великой Отечественной войны первая медицинская помощь оказывалась в относительно короткие сроки: после ранения сразу (32,8%), в течение 30 мин (32,6%), от 30 мин до 3 ч (27,4%) и через 3 ч (7,2%). При оказании первой медицинской помощи в более поздние сроки чаще развивались осложнения. Так, число осложнений при оказании первой медицинской помощи в период от 30 мин до 3 ч после ранения увеличивалось на 15%, а если этот срок превышал Зч - на 72% по сравнению с условиями, когда аналогичная помощь оказывалась непосредственно после ранения.
Своевременность оказания медицинской помощи обусловлена прежде всего четкой организацией розыска, сбора и вывоза (выноса) раненых и больных с поля Ъоя
(из очагов массовых потерь), хорошей военно-медицинской подготовкой всего личного состава, приближением этапов медицинской эвакуации к рубежам (районам) санитарных потерь и очагов массовых санитарных потерь и быстрейшей эвакуацией на них раненых и больных.
Медицинская сортировка, ее организация на этапах медицинской эвакуации
Важнейшим организационным элементом современной системы лечебно-эвакуационных мероприятий является медицинская сортировка. Ее основы разработаны выдающимся русским хирургом Н. И. Пироговым , впервые применившим ее в широких масштабах в Крымской войне 1853 -1856 гг. «Я первый ввел сортировку на севастопольских перевязочных пунктах и уничтожил... господствующий там хаос. Я горжусь этой заслугой...». Отмечая тяжелые последствия принятого в те времена порядка направления раненых на перевязку и операцию по мере поступления, вне зависимости от их общего состояния, Н. И. Пирогов писал: «Убедившись вскоре после моего прибытия в Севастополь , что простая распорядительность и порядок на перевязочном пункте гораздо важнее чисто врачебной деятельности, я сделал себе правилом: не приступать к операциям тотчас при переноске раненых на эти пункты, не терять времени на продолжительные пособия... не допускать хаотического скучивания раненых и заняться неотлагательно их сортировкой». Разработанные Н. И. Пироговым принципы медицинской сортировки получили дальнейшее развитие в трудах выдающихся отечественных хирургов и полностью оправдали себя на практике в годы Великой Отечественной войны. Значение медицинской сортировки особенно возрастает при работе этапов медицинской эвакуации в условиях применения оружия массового поражения.
Медицинская сортировка представляет собой распределение раненых и больных на группы по признаку нуждаемости в однородных профилактических и лечебно-эвакуационных мероприятиях в соответствии с медицинскими показаниями, установленным объемом помощи на данном этапе медицинской эвакуации и принятым порядком эвакуации.
В зависимости от решаемых задач различают два вида медицинской сортировки: внутрипунктовую и эвакуационно-транспортную.
Внутрипунктовая сортировка проводится с целью распределения раненых и больных на группы для направления в соответствующие функциональные подразделения данного этапа медицинской эвакуации и установления очередности их направления в эти подразделения. Эвакуационно-транспортная сортировка представляет собой распределение раненых и больных на группы в соответствии с эвакуационным назначением, очередностью, способами и средствами дальнейшей их эвакуации.
Внутрипунктовая и эвакуационно-транспортная сортировка часто осуществляется одновременно, т. е. наряду с выделением потока раненых и больных, нуждающихся в определенной медицинской помощи на данном этапе, определяются эвакуационное назначение, очередность, способ и средства эвакуации раненых и больных, не нуждающихся в оказании медицинской помощи на этом этапе. Оказание помощи на этапе медицинской эвакуации заканчивается проведением эвакуационно-транспортной сортировки.
На любом этапе медицинской эвакуации (кроме МПБ) в ходе сортировки раненых и больных устанавливается их нуждаемость в санитарной обработке или изоляции; в оказании медицинской помощи на данном этапе либо в дальнейшей эвакуации. Распределение раненых и больных по указанным группам может проводиться одномоментно или в разное время в различных функциональных подразделениях данного этапа медицинской эвакуации.
В соответствии с нуждаемостью в санитарной обработке или необходимостью изоляции раненые и больные распределяются на следующие основные группы:
подлежащие санитарной обработке (частичной или полной);
подлежащие изоляции;
не нуждающиеся в санитарной обработке и изоляции. На этапе медицинской эвакуации, где раненые и больные госпитализируются, в обязательном порядке проводится их полная санитарная обработка.
По нуждаемости в медицинской помощи раненые и больные распределяются на следующие группы:
1) нуждающиеся в медицинской помощи на данном этапе медицинской эвакуации;
2) не нуждающиеся в медицинской помощи на данном этапе медицинской эвакуации;
3) имеющие тяжелые, несовместимые с жизнью ранения или заболевания.
Раненые и больные, нуждающиеся в медицинской помощи на данном этапе медицинской эвакуации, распределяются по месту и очередности ее оказания («перевязочная в первую очередь», «операционная во вторую очередь» и т. д.). Особую осторожность следует проявлять в отношении лиц, имеющих тяжелые, несовместимые с жизнью ранения и заболевания и нуждающихся прежде всего в проведении мероприятий, облегчающих их состояние. При сомнениях в правильности оценки тяжести ранения или заболевания раненые и больные должны быть отнесены к группе нуждающихся в медицинской помощи
Раненые и больные не нуждающиеся в медицинской помощи, а также получившие ее на данном этапе, исходя из эвакуационных признаков, могут быть распрецелены на следующие группы.
1) подлежащие дальнейшей эвакуации,
2) подлежащие оставлению на данном этапе медицинской эвакуации для окончательного лечения или вследствие временной негранспортабельности,
3) подлежащие возвращению в свои части Раненые и больные, подлежащие дальнейшей эвакуации при необходимости распределяются на группы в соответствии с их эвакуационным предназначением, очередностью и способом эвакуации, по виду используемых транспортных средств
Медицинская сортировка осуществляется на основе определения диагноза ранения или заболевания и его прогноза, поэтому носит диагностический и прогностический характер. В ее проведении должны участвовать наиболее опытные врачи. Медицинскую сортировку целесообразно проводить сортировочными бригадами в составе врача, двух медицинских сестер, двух регистраторов, звена санитаров-носильщиков Результаты сортировки обозначают специальными сортировочными марками (рис 7) и отметками в медицинских документах, сопровождающих раненого (первичная медицинская карточка, эвакуационный конверт, ведомость на эвакуированных раненых и больных).
Организация и проведение эвакуации раненых и больных
Медицинская эвакуация , являясь составной частью лечебно-эвакуационных мероприятий, неразрывно связана с оказанием медицинской помощи раненым и больным и их течением С медицинской точки зрения эвакуация является вынужденным мероприятием вследствие невозможности организовать полноценное течение раненых и больных в непосредственной близости от района боевых действий
Под медицинской эвакуацией понимается совокупность мероприятий по доставке раненых и больных из района возникновения санитарных потерь на медицинские пункты и в лечебные учреждения для своевременного и полного оказания медицинской помощи и лечения.Кроме тою, медицинская эвакуация обеспечивает высвобождение этапов медицинской эвакуации, создавая условия для их перемещения в соответствии со складывающийся оперативно тыловой и медицинской обстановкой путь, по которому осуществляются вынос и транспортировка раненых и больных в ты т, называется путем медицинской эвакуации Как правило, пути медицинской эвакуации должны соответствовать путям подвоза войскам различных материальных среде, что позволяет использовать для эвакуации раненых и больных дороги, обслуживаемые инженерными войсками, а также обратные рейсы транспорта общего назначения доставляющего в войска боеприпасы продовольствие и другие материально-технические средства. Совокупность путей эвакуации развернутых на них этапов медицинской эвакуации и используемых санитарно-транспортных средств, обеспечивающих определенную группировку войск, по 1учила название эвакуационного направления
Начиная с этапа квалифицированной медицинской помощи (омедб, ОМО), эвакуация раненых и больных ведется по назначению, в специализированные военные полевые госпитали Эвакуация проводится штатным санитарным транспортом медицинской службы вышестоящего звена а также транспортом общего назначения Последний должен использоваться преимущественно для эвакуации легкораненых и легкобольных Он нуждается в дополнительном оборудовании (оснащении специальными приспособлениями для установки носилок, средствами защиты от пыли, жары, холода и т.д.).
В настоящее время значительно возросли возможности использования для эвакуации раненых и больных авиационного транспорта - санитарных и военно-транспортных самолетов и вертолетов . Это наиболее щадящий вид медицинской эвакуации, при нем резко сокращаются противопоказания к эвакуации раненых и больных, ускоряется доставка их в специализированные лечебные учреждения для оказания исчерпывающей медицинской помощи В то же время использование авиационного транспорта позволяет при необходимости высвободить этапы медицинской эвакуации и обеспечить оперативное их выдвижение за войсками и развертывание на рубежах возникновения санитарных потерь
Железнодорожный и водный санитарный транспорт используется, как правило для эвакуации раненых и больных из госпитальных баз за пределы фронта
Для наблюдения за состоянием раненых и больных во время эвакуации и оказания им в случае необходимости медицинской помощи их должен сопровождать медицинский персонал Это особенно важно при эвакуации на большие расстояния
Организация лечебно-эвакуационных мероприятий, проводимых медицинской службой при ликвидации последствий применения противником оружия массового поражения
В основе работы медицинской службы при ликвидации последствий применения противником оружия массового поражения лежат общие принципы организации лечебно эвакуацию по назначению (в основном в первый период воины) эвакуационных мероприятий. В то же время в этих условиях требуются несколько иные формы и методы работы. Прежде всего на организацию лечебно-эвакуационных мероприятий окажет влияние характер санитарных потерь. Применение противником ядерного, химического оружия и некоторых видов БС (токсинов) обусловит одномоментное возникновение на сравнительно ограниченной территории массовых санитарных потерь - очагов массовых поражений. Под очагом массовых поражений понимают территорию с находившимися на ней людьми, боевой техникой , транспортом, различным имуществом и сооружениями, подвергшуюся воздействию поражающих факторов ядерного, химического и бактериологического оружия.
Медицинская служба в условиях применения противником оружия массового поражения организует и осуществляет в ограниченные сроки лечебно-эвакуационные мероприятия как непосредственно в очагах поражений, так и за их пределами. Действия на местности, зараженной OB, PB, БС, вызовут необходимость работы медицинского состава в индивидуальных средствах защиты, потребуют проведения на этапах медицинской эвакуации санитарной обработки раненых, дезактивации, дегазации и дезинфекции их обмундирования и снаряжения.
На условия деятельности медицинской службы при использовании оружия массового поражения окажет влияние невозможность заблаговременно предвидеть место, время и масштабы его применения противником. В связи с этим возникает необходимость поддерживать постоянную готовность медицинской службы к работе в очагах массовых поражений и иметь определенный средств.
Важным фактором является угроза выхода противника в районы очагов массовых поражений. В этих условиях этапы медицинской эвакуации развертываются на удалении от очагов массовых поражений и объем медицинской помощи сокращается до проведения мероприятий по жизненным показаниям с быстрейшей эвакуацией раненых в тыл. При отсутствии угрозы выхода противника в районы массовых поражений этапы медицинской эвакуации максимально приближается к ним.
Спасательные работы в Очагах массовых поражений организуются командирами и штабами всех степеней и осуществляются силами и средствами частей, подвергшихся нападению, а также специально выделенных для этой цели подразделений инженерной, химической, медицинской служб и др.
Подразделения, участвующие в ликвидации последствий применения оружия массового поражения, обычно распределяются на группы, каждая из которых работает в определенном секторе (участке) поражения. В состав каждой группы входит фельдшер или санитарный инструктор и санитары с необходимым медицинским имуществом Основная задача медицинского состава - организация оказания пораженным первой медицинской помощи и участие в их выносе (вывозе) за пределы очага д in последующей эвакуации на развернутые медицинские пункты. Сани гарный инструктор и санитары оказывают первую медицинскую помощь главным образом наиболее тяжело пораженным. В остальных случаях первая медицинская помощь оказывается в порядке само- и взаимопомощи, а также личным составом подразделений, осуществляющих спасательные работы. Эвакуация раненых из очагов массовых поражений должна производиться в возможно короткий срок с соблюдением мер, предупреждающих дополнительное заражение их РВ, ОВ или БС.
В организации лечебно-эвакуационных мероприятий в очагах ядерного, химического и бактериологического поражения имеются сущее i венные различия, обусловленные характером поражающего действия этих видов оружия и условиями работы в очаге. В очагах ядерного поражения характер санитарных потерь определяется видом и мощностью ядерных взрывов. Так, при использовании ядерных боеприпасов малых и сверхмалых калибров будут возникать преимущественно радиационные поражения , а средних и больших калибров - травматические и ожоговые поражения в сочетании с радиационными.
Ведение спасательных работ существенно затруднят радиоактивное заражение местности , обширные разрушения, пожары , задымленность. Большинство пострадавших будет находится внутри поврежденной боевой техники, в разрушенных фортификационных сооружениях, что затрудняет их сбор и оказание первой медицинской помощи.
Наибольшие трудности представит работа в очагах наземных ядерных взрывов, где возникнут высокие уровни радиации. В этих условиях необходимо определять наиболее целесообразные варианты организации спасательных работ на основании оценки радиационной обстановки. Личный состав, участвующий в спасательных работах в зонах радиоактивного заражения, для ослабления воздействия проникающей радиации действует в защитных средствах, а перед входом в очаг ^принимает радиопротектор. Для учета фактической дозы облучения личного состава проводится дозиметрический контроль.
За военнослужащими, которые подвергались воздействию поражающих факторов ядерного взрыва, но сохранили боеспособность и не нуждаются в направлении на лечение, медицинская служба организует наблюдение.
При использовании противником химического оружия возникают очаги поражения, которые в зависимости от физико-химических cbohcib OB могу г быть стойкими и нестойкими. К стойким относятся очаги, в которых поражающее действие ОВ сохраняется в течение часа и более, к нестойким - очаги, эффемивное действие ОВ в которых прекращается в течение нескольких минут (до 1 ч). В зависимости от времени возникновения основных симптомов отравления у пораженных различают очаги поражения быстродействующими ОВ - ФОБ, синильная кислота (клиническая картина отравления развивается в течение 1 ч после применения) и очаги поражения ОВ замедленного действия - иприты (признаки отравления могут проявляться через 1 ч и позже).
При организации лечебно-эвакуационных мероприятий в очагах химического заражения необходимо учитывать следующие особенности:
одномоментное (при использовании противником быстродействующих ОВ) или продолжительное (ОВ замедленного действия) формирование санитарных потерь в очаге;
возможность возникновения при определенных условиях комбинированных поражений личного состава (применение химического оружия после ядерного, совместное применение химического и огнестрельного оружия);
необходимость оказания медицинской помощи по неотложным показаниям большому числу пораженных в кратчайшие сроки;
возможность вторичных поражений раненых и больных, а также медицинского персонала вследствие десорбции ОВ с зараженного обмундирования (снаряжения, оружия) эвакуируемых пораженных до проведения полной санитарной обработки и дегазации обмундирования.
Оказание медицинской помощи пораженным ОВ должно предусматривать:
проведение мероприятий по срочному прекращению дальнейшего поступления ОВ в организм пораженною;
обезвреживание (нейтрализация) яда в организме, уменьшение эффекта его действия с помощью специфических медикаментозных средств (антидоты);
комплексное использование средств специфического (антидоты) и неспецифического лечения на этапах медицинской эвакуации для устранения основных патологических изменений, вызванных действием ОВ.
Особое внимание необходимо обратить на своевременность оказания первой медицинской и доврачебной помощи в очаге и организацию выноса (вывоза) раненых и больных на этапах медицинской эвакуации в возможно короткий срок; приближение всех видов медицинской помощи к очагу; сокращение сроков пребывания пораженных ОВ в средствах защиты.
Проведение лечебно-эвакуационных мероприятий в oчагаx бактериологического заражения зависит от характеристики поражающего действия применяемых средств. Важнейшей задачей медицинской службы является организация бактериологической разведки и быстрейшее установление вида примененных БС. Сразу после установления факта применения противником БО в войсках, действующих в зоне возможного заражения, проводится экстренная неспецифическая профилактика; личный состав принимает антибиотик, содержащийся в АИ. После идентификации вида примененного возбудителя организуется специфическая профилактика с проведением при необходимости соответствующих предохранительных прививок. При установлении режима обсервации или карантина медицинская служба осуществляет активное наблюдение за личным составом с целью своевременного выявления больных и подозрительных на заболевание, их изоляции и госпитализации.
При ликвидации последствий использования противником БО медицинский состав принимает участие в организации дезинфекции вооружения, техники, обмундирования и снаряжения, дезинфекции, дезинсекции и дератизации наиболее важных участков местности и оборонительных сооружений, проводимых силами и средствами химической службы. При необходимости осуществляется биологический контроль за качеством специальной обработки. Более подробно мероприятия по защите войск от бактериологического оружия и ликвидации последствий его применения изложены в главе 5.
Для приема пораженных из очагов массовых санитарных потерь в первую очередь должны быть использованы медицинские пункты подразделений и частей, подвергшихся воздействию ядерного (химического, бактериологического) оружия противника, а также медицинские пункты, специально выделенные для этой цели. Развертываются они, как правило, у границ очага поражения на путях выноса (вывоза) пораженных. Пути эвакуации пораженных должны быть обозначены заметными указателями.
На эти медицинские пункты возлагаются следующие задачи:
прием пораженных, поступающих из очагов, проведение медицинской сортировки;
проведение частичной санитарной обработки пораженных, имеющих заражение РВ, ОВ или БС;
оказание пораженным медицинской помощи в соответствии с установленным объемом;
подготовка пораженных к дальнейшей эвакуации.
Работе МПП. развернутого у очага массовых поражений, будет присущ ряд специфических особенностей. Это прежде всего поступление в короткие сроки большого числа пораженных, из которых многие будут в тяжелом состоянии, требующем проведения неотложных мероприятий, а также наличие среди раненых и больных зараженных РВ, ОВ или БС и поэтому опасных для окружающих. При интенсивном поступлении пораженных особое значение приобретает правильно организованная медицинская сортировка. К ней следует привлекать наиболее опытный медицинский состав, достаточный по численности, выделять необходимое количество звеньев санитаров-носильщиков для быстрой разгрузки прибывающего транспорта, обеспечить свободное размещение пораженных путем увеличения емкости сортировочно-эвакуационного отделения.
Основная цель медицинской сортировки при приеме-пораженных из очага массовых санитарных потерь - выявить нуждающихся в неотложных мероприятиях первой врачебной помощи, а также выделить пораженных, которые могут быть эвакуированы на последующий этап без оказания им врачебной помощи. Объем медицинской помощи, как правило, сокращается для проведения неотложных мероприятий первой врачебной помощи. Если развернутые у очага массовых поражений медицинские пункты не могут обеспечить прием и своевременное оказание медицинской помощи всем пораженным, нуждающимся в ней по неотложным показаниям, возникает необходимость в дополнительном развертывании медицинских пунктов. Решение об этом принимает начальник медицинской службы соединения. При необходимости он выдвигает к очагу отдельный медицинский батальон дивизии или ОМО.
Если позволяют условия боевой обстановки, омедб (ОМО) развертывается в непосредственной близости от очага массового поражения. Наряду с пораженными ядерным оружием, ОВ и БС в омедб будут поступать раненые и больные из частей и подразделений, не подвергшихся воздействию оружия массового поражения. Это потребует четкой организации медицинской сортировки и прежде всего выделения лиц, опасных для окружающих. Объем медицинской помощи в омедб (ОМО), ведущем прием раненых и больных из очага массового поражения, сокращается до проведения мероприятий квалифицированной медицинской помощи по жизненным показаниям, если имеющимися силами и средствами нельзя обеспечить оказание ее в полном объеме и в оптимальные сроки всем нуждающимся.
При поступлении пораженных из очагов бактериологического заражения медицинские подразделения, части и учреждения переходят на противоэпидемический режим работы. Он предусматривает тщательную медицинскую сортировку раненых и больных с целью выявления инфекционных больных или подозрительных на инфекционное заболевание, а также лиц, находившихся с ними в конiакте; санитарную обработку всех поступающих раненых и, больных с дезинфекцией их обмундирования и снаряжения: изоляцию больных и подозрительных на инфекционное заболевание; защиту медицинского персонала от заражения.
Для эвакуации раненых и больных из очагов массовых поражений на медицинские пункты и последующие этапы медицинской эвакуации будет использоваться как санитарный автотранспорт, так и автомобильный транспорт общего назначения, а при эвакуации из омедб (ОМО) - по возможности и авиационный транспорт.
Похожие работы:
Перечень лечебно эвакуационных мероприятий
Перечень лечебно-эвакуационных мероприятий